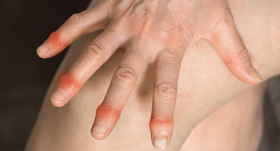
– Sakiet, dakter, vai tagad būtu īstais laiks runāt par bronhiālo astmu?! Atnākusi vasara, un tad taču hroniskās ligas pierimst.
– Nē, ir tieši īstais laiks! Jo bieži vien bronhiālā astma ir ļoti cieši saistīta ar alerģiju, un šajā laikā, mazliet agrāk, mazliet vēlāk, zied daudzi augi, kuru putekšņi lido pa gaisu simtiem kilometru, un tiem, kam ir bronhiālā astma, izsauc pasliktināšanos.
Bronhiālā astma kļūst arvien biežāk sastopama.
Galvenokārt tā ir ģenētiski noteikta, taču pēdējā laikā formulēta arī higiēnas teorija. Proti, jo sterilākā vidē bērniņš dzīvo, jo viņam ir lielākas iespējas pēc tam, jau vecākam kļūstot, saslimt ar bronhiālo astmu. Kāpēc? Cilvēka imūnsistēmai, pēc dabas likumiem, visu laiku ir jābūt modrībā, nemitīgi jāatpazīst antigēni un aktīvi jāveido pret tiem antivielas.
Bet, tā kā imūnsistēma kopš pašas bērnības ir izlaista, bez darba, tad, vienkārši sakot, tā aiz gara laika sāk cīnīties pati pret sava organisma šūnām.
Mēs turam bērniņus ārkārtīgi tīrā vidē, nelaižam viņus rāpot pa grīdu kopā ar suņiem, kaķiem un trušiem, sargājam no jebkura veida baktērijām, un pēc tam nākotnē tas viss atspēlējas ar veselības problēmām un alerģijām.
Bronhiālā astma bērnībā divreiz biežāk novērojama zēniem, pubertātes periodā attiecība izlīdzinās, bet pēc 40 gadu vecuma to biežāk diagnosticē sievietēm.
Cilvēks pamana čīkstēšanu krūtīs, elpas trūkumu, klepu, saspiestības sajūtu krūtīs, it sevišķi naktīs vai agrās rīta stundās…
– Kāpēc bronhiālā astma? Vai ir arī kāda cita?
– Zināmā mērā tā ir nodeva vēsturei. Kādreiz medicīnā izšķīra divas diagnozes: bronhiālo astmu un kardiālo astmu, ar to domājot sirds mazspējas pasliktināšanos.
Mūsdienās bronhiālo astmu varētu arī dēvēt citādi, taču medicīnā ir milzīga nozīme tradīcijām. Bieži vien dažādas slimības sauc vārdos, kuriem pēc jaunākas izpratnes par slimību attīstību un patoģenēzi ar to nav nekāda sakara…
– Bet bronhiālajai astmai ar bronhiem ir sakars!
– Astma tiek uzskatīta par iekaisuma slimību. Elpceļos rodas specifisks iekaisums, kas bieži vien ir saistīts ar alerģisku reakciju, kurā piedalās dažādi iekaisuma mediatori – specifiskas vielas, kas šo iekaisumu uztur un rada.
Proti, mediatorvielas izdalās no šūnām, kas savukārt reaģē uz dažādu veidu kairinājumiem.
Līdz ar to elpceļu gļotādā un arī gludajā muskulatūrā – pašos elpceļos – izdalās ļoti daudz šo vielu, un arī speciālās šūnas, kas atbild par iekaisuma radīšanu, migrē uz elpceļiem. Tajos rodas tūska – ja mēs aplūkotu elpceļus no iekšpuses, tad redzētu, ka tie ir apsārtuši un pietūkuši.
Rezultātā tiek kairināti klepus receptori, astmas pacientiem bieži vien ir klepus.
Savukārt tūskas rezultātā smalkie elpceļi sašaurinās, gaisa plūsma caur tiem ir stipri ierobežota, un tāpēc arī rodas astmai tik tipiskā čīkstēšana krūtīs, sēkšana, skaļā čīkstošā elpošana. Bieži vien gaisa plūsmas ierobežojums rada arī elpas trūkumu – kādam izteiktāku, kādam mazāk izteiktu. Ja ir astmas uzliesmojums, elpas trūkums var būt ļoti spēcīgs – tik traki, ka tā dēļ pat nevar parunāt.
– Cik redzēts filmās, astmu tagad ārstē ar elpceļos iepūšamām zālēm. Taču, tiklīdz tas attiecas konkrēti uz pašu, daudzi, saklausījušies, ka būs jāinhalē hormoni, baidās no tiem, samierinās ar nelielo čīkstēšanu krūtīs un, kamēr tā dikti netraucē, pie ārsta nevēršas.
– Tā gan tiesa, ka cilvēkiem bail no dažādiem medikamentiem. Savā ārstes praksē to esmu novērojusi jau sen. Bet ir ļoti maz tādu pacientu – vismaz man –, kuri kategoriski atsakās lietot jebkādus medikamentus.
Cilvēki, kuriem astma nav tik ļoti izteikta, mēģina iztikt ar dažādām alternatīvām metodēm – vingrojumu programmām, homeopātiskiem līdzekļiem, elpošanas paņēmieniem…
Taču parasti, ja astmas simptomi ir būtiski izteikti, un, ja mēs runājam par stipri nekontrolētu smagu astmu, tad gan cilvēki meklē glābiņu pie ārsta un medikamentiem. Jo izteikta astma ļoti, ļoti samazina dzīves kvalitāti – cilvēki vienkārši jūtas slikti, ja simptomi pavada ik dienu.
– No otras puses… rodas iespaids, ka astma ir viegli ārstējama.
– Vairumā gadījumu es tam pat gribētu piekrist – ka astma ir nevis viegli izārstējama, bet ārstējama un kontrolējama. Brīnumzāļu, kas pēc vienas tabletes vai vienas injekcijas astmu likvidētu un cilvēks kļūtu vesels uz mūžīgiem laikiem, mums nav, toties ir ļoti labi medikamenti astmas savaldīšanai, kontrolei.
Vairumam pacientu – pat 95 procentiem –, ja viņi ir līdzestīgi un šīs zāles lieto, būtiskam dzīves kvalitātes samazinājumam vai aktivitāšu ierobežojumam nevajadzētu būt.
Protams, ir grupa pacientu, kuriem astmas ārstēšana norit grūtāk, it sevišķi tad, ja viņi īsti nesadarbojas ar savu dakteri un ja viņiem ir kāda blakus kaite, kas traucē astmas ārstēšanu. Tādā gadījumā jāmeklē dažādi citi risinājumi, tai skaitā arī citi medikamenti – ne tikai inhalatori.
Tomēr teikt, ka astma ir dramatiska un šausmīga slimība, ar kuru saslimstot būtu jākrīt depresijā, – nu nē, šodien tā vairs nav taisnība.
Lai gan kādreiz tas tā tiešām bija. Jo zāļu, ar ko ārstēt astmu, nebija, vienīgie medikamenti, kurus varēja izmantot, bija sistēmiskie glikokortikoīdi jeb hormoni tabletēs. Kad sāku strādāt, es vēl tagad no tiem laikiem ļoti labi atceros tādus pacientus – gan kundzes, gan kungus, kuri visu mūžu bija lietojuši prednizolonu tabletēs, jo bez tām viņi nevarēja dzīvot, un tad viņiem bija visas iespējamās glikokortikoīdu blakus parādības: virsnieru garozas nomākums, bezmiegs, reiboņi, kuņģa čūla, slikta duša, nieze…
Bet šobrīd astmu praktiski nekad neārstē ar sistēmiskiem glikokortikoīdiem regulāri – ja vien nav uzliesmojuma.
Savukārt tiem medikamentiem, kas pieejami šobrīd, šādas ļoti būtiskas blakus parādības, par kurām mēs tiešām varētu ar lielām šausmām un raizēm runāt, nav.
– Tomēr kaut kādas blaknes ir…
– Pēc vadlīnijām, kas patlaban aktuālas, tiek rekomendēts maksimāli atturēties no glābējinhalatoru – īsās un ātrās darbības bronhu dilatatoru (paplašinātāju) jeb bēta-2 agonistu – lietošanas astmas ārstēšanā. Iesaka tikai un vienīgi kombinētos inhalējamos preparātus, kas satur garas darbības bronhu paplašinātāju (formoterols) un inhalējamos glikokortikoīdus (budezonīds un beklometazons) dažādās devās.
Var būt zemas devas, vidējas devas un kaut kādos atsevišķos gadījumos tās var būt arī augstas inhalējamo glikokortikoīdu devas.
Tas ir arī pamata medikaments, kuru rekomendē astmas ārstēšanai, atkarībā no tā, cik izteikti simptomi. Šo medikamentu var lietot gan pēc vajadzības – ja cilvēkam ir čīkstēšana krūtis vienu reizi mēnesī, viņš todien arī ieelpo šo medikamentu un mierīgi dzīvo tālāk līdz nākamajai zāļu nepieciešamībai.
Ja astmas simptomi ir jau piecas sešas reizes nedēļā vai cilvēks naktī mostas astmas dēļ, tad šie medikamenti jau jālieto regulāri un arī kā glābējinhalators pēc vajadzības.
Kāpēc? Jo bieži vien cilvēki principā aiz bailēm no inhalējamiem hormoniem lietoja tikai un vienīgi šos īsās un ātrās darbības bronhu paplašinātājus (populārākie ir ventolīns un salbutamols), un rezultātā ar laiku attīstījās elpceļu receptoru pierašana pie šiem preparātiem. Proti, tagad jau daudzos pētījumos pierādīts, ka, lietojot tikai šos medikamentus, ļoti smagu astmas lēkmju risks un arī fatāla astmas iznākuma risks ir daudz, daudz lielāks, nekā ārstējoties ar inhalējamu medikamentu, kas satur gan garas darbības bronhu paplašinātāju, gan glikokortikoīdu.
Vēl viens iemesls, kāpēc ikdienā regulāri nevajag lietot īsās darbības bronhu paplašinātājus… Elpceļu receptori pie tiem pierod tik ļoti, ka tad, ja kaut kāda iemesla dēļ ir smags astmas uzliesmojums, mums vairs nav zāļu, ar ko īsti palīdzēt! Parasti mēs ventolīnu un salbutamolu izmantojam kā ātro palīdzību, kad ir astmas lēkme, jo tie iedarbojas uzreiz un cilvēkam uzreiz sniedz atvieglojumu.
Taču tautā iegājies, un agrāk bieži vien tā arī bija, ka galvenais astmas ārstēšanas medikaments ir un bija ventolīns.
Un tikai tad, kad tas vairs nepalīdzēja, pārgāja uz citiem medikamentiem. Bet tagad uzskata, ka šī agrākā taktika nav pareiza. Nevar cerēt, ka ar ātrās palīdzības inhalatoru izārstēs un kontrolēs astmu! Savukārt ar kombinētajiem līdzekļiem mēs uzreiz panākam ne tikai to, ka sašaurinātie bronhi paplašinās un cilvēkam uzreiz kļūst vieglāk elpot, bet inhalējamais hormons uzreiz arī iedarbojas uz elpceļu iekaisumu, to mazina – proti, noņem tūsku un notiek elpceļu ārstēšana, ko nevar teikt par ventolīnu, kurš nekādu iekaisumu neārstē un nekādu tūsku nenoņem, bet tikai paplašina bronhus, iedarbojoties uz bronhu muskulatūru.
– Sakiet, lūdzu, kad pietiek ar to, ka astmu dakterē ģimenes ārsts, un kad būtu labi parādīties plaušu dakterim, astmas speciālistam?
– Man ļoti gribētos, lai astmas ārstēšanu nesāktu empīriski – pamatojoties tikai uz simptomiem, jo tamlīdzīgām izpausmēm – klepus, kaut kāds elpas trūkums – mēdz būt dažādi iemesli, taču, ja klepu uzreiz nosauc par astmu un cilvēkam uzreiz izraksta inhalējamus glikokortikoīdus un bronhu paplašinātājus, tas nav īsti pareizi. It sevišķi, ja uzreiz pēc šo zāļu lietošanas nav nekāda uzlabojuma…
Tāpēc mana pirmā vēlēšanās ir – lai astma tiek diagnosticēta ar elpošanas testiem.
Visbiežāk tas ir spirogrāfijas izmeklējums ar bronhu dilatācijas testu, tā mēs pierādām, ka bronhi ir sašaurināti. Reizēm ar šo metodi tas neizdodas, jo astmas pacientiem mēdz gadīties, ka lielāko dienas daļu bronhi ir labā stāvoklī un nav sašaurināti – proti, tie sašaurinās tikai īsu brīdi, ko nevar noķert ar vienu vizīti poliklīnikā pie astmas daktera!
Tādā gadījumā būtu nepieciešama spirogrāfija ar bronhu provokācijas testu.
Proti, cilvēkam lūdz nedaudz ieelpot vielu (metaholīnu), kas izraisa bronhu sašaurināšanos, un, tā kā cilvēkiem ar astmu bronhi ir, kā mēs, mediķi, sakām, reaktīvi, tie uzreiz uz šo vielu noreaģē un sašaurinās. Arī tā var pierādīt astmu.
Vēl ir trešā iespēja, ko Latvijā nez kāpēc izmanto ļoti reti, – cilvēks pats mājās var veikt seriālos izelpas maksimumplūsmas jeb pīķa plūsmas mērījumus vairākas nedēļas pēc kārtas un piefiksēt, vai, ļoti stipri pūšot īpašā ierīcē, izelpotā gaisa tilpums mainās vai nemainās. Tā ir pavisam vienkārša ierīce, ko var iegādāties medicīnas preču veikalos…
Vajadzētu arī veikt kādu attēldiagnostikas izmeklējumu: rentgenu vai datortomogrāfiju krūškurvim.
Tātad, kad astmas diagnoze pierādīta, var uzsākt ārstēšanu. Tālāk viss atkarīgs no situācijas, kā ārstēšana sokas. Var gadīties, ka viss patiešām norit labi – tad mēs rakstām rekomendācijas ģimenes ārstam, arī pacientam izstāstām, kas jādara, kad simptomi kļūst biežāki vai retāki, un cilvēks var mierīgi turpināt ārstēties sava ģimenes daktera uzraudzībā.
Pie speciālista viņš nāk tikai tad, kad rodas kādi jautājumi.
Savukārt, ja tik labi ar ārstēšanu nevedas, tad astma jākontrolē speciālista – pneimonologa – uzraudzībā. Jāizpēta, kāpēc nesokas, ko mēs varētu lietas labā darīt citādāk, kādas blakus slimības traucē, un varbūt rodas nepieciešamība pievienot vēl kādu citu medikamentu.
– Kas ir šie vēl citi medikamenti?
– Astmas ārstēšanas vadlīnijās minēti, un pasaule jau gadus desmit visai bieži izmanto bioloģiskos medikamentus jeb monoklonālās antivielas, kas dažādos līmeņos bloķē iekaisuma mediatoru izdalīšanos un darbību audos. Situācijā, kad pacientam ir smaga astma, kuru mēs nevaram kontrolēt ar parastajiem, tradicionālajiem, astmas kontroles soļiem – ar pietiekamām inhalējamo hormonu devām un ilgas darbības bronhu paplašinātājiem –, tad, ņemot vērā, kādi vēl pacientam ir simptomi, tai skaitā, ja asins analīze uzrāda paaugstinātu eozinofilo leikocītu daudzumu, mēs varam apsvērt domu par bioloģiskajiem medikamentiem, lai nebūtu jālieto sistēmiskie hormoni.
– Kas ir eozinofilie leikocīti?
– Īpašas imūnās šūnas – balto asinsķermenīšu jeb leikocītu veids, kas izraisa iekaisumu bronhos un dažkārt arī citos audos. Eozinofīlo leikocītu skaits var paaugstināties dažādu slimību gadījumos, taču lielākoties tas liecina par alerģisku reakciju.
– Manai kolēģei ģimenes ārste vienmēr, tiklīdz viņai piemeties bronhīts, izraksta inhalatorus…
– No plaušu slimību speciālista viedokļa īsti pareizi tas nav. Ja bronhīta jeb elpceļu akūtas infekcijas gadījumā rodas aizdomas, ka cilvēkam ir astma, viņš jāsūta pie pneimonologa, lai šo diagnozi pierādītu, jo vispār akūtas elpceļu vīrusinfekcijas inhalējamie glikokortikoīdi neārstē.
– Bet seko dakteres paskaidrojums, ka tad būšot vieglāk elpot…
– Grūti spriest, kāpēc tā saka… Kaut gan var būt, ka cilvēkam, kam ir astma, tā nav diagnosticēta, jo ikdienā astma norit ar neizteiktiem un maz simptomiem vai vispār bez simptomiem, un tad nosacītu astmas uzliesmojumu tik tiešām var palaist akūta vīrusinfekcija.
Cilvēkam, kuram nav astmas, akūta elpceļu vīrusinfekcija norit bez čīkstēšanas krūtīs, izklausot elpošanu, mēs to nedzirdam.
Bet tie, kam, iespējams, ir astma, tikai neatklāta, tad, kad vīruss izraisa astmas uzliesmojumu, nedēļām ilgi nevar tikt vaļā, piemēram, no bronhīta. Cilvēks nevar īsti labi paelpot, ir elpas trūkums un čīkstēšana krūtīs. Tādos gadījumos, atkārtoju vēlreiz, vajadzētu pneimonologa konsultāciju. Šie ir jautājumi, kuru es bieži vien uzdodu arī pacientiem: «Cik ilgi jūs slimojat ar saaukstēšanās slimībām – tā ir nedēļa vai tomēr katra saaukstēšanās ievelkas četras nedēļas? Vai jums tad nav grūti elpot, vai nečīkst krūtīs?» Ja atbilde ir apstiprinoša, tad aizdomas par astmu ir diezgan pamatotas.
– Kādas ir ieelpojamo hormonu blaknes?
– Protams, visām zālēm ir kādas blaknes. Ieelpojamiem medikamentiem visbiežākās ir sausa mute, it īpaši, ja pēc to lietošanas neizskalo muti. Tajā var savairoties piena sēnes Candida, un līdz ar to var būt gan kakla sāpes, gan balss aizsmakums. Otra biežākā blakne ir sirdsklauves, sirds dauzīšanās epizodes, bet citas briesmīgas un būtiskas blaknes vismaz es savā ārstes praksē neesmu novērojusi.
Taču, kā smejos, ja kādam ļoti gribas pakutināt sev nervus, tad var palasīt zāļu anotācijas.
Inhalējamiem medikamentiem ir ar daudz mazāks blakņu biežums nekā sistēmiskiem medikamentiem – zālēm, kuras lieto caur muti vai ievada vēnā. Jo ieelpojamie hormoni ir lokālas darbības – tie darbojas lielākoties tikai uz elpceļu gļotādu, un uzsūkšanās visā organismā ir ļoti, ļoti niecīga.
– Jūs jau minējāt, ka cilvēki ar vieglu astmu mēģina tikt galā, izmantojot alternatīvās metodes. Viena no populārākajām ir keto diēta.
– Pēc modernās medicīnas principiem, pierādīta efekta keto diētai nav. Protams, katrs var izvēlēties ārstēšanās metodes pats pēc savas izpratnes par lietu kārtību, bet es kā ārste keto diētu nevienam nerekomendētu. Toties fiziskās aktivitātes gan!
Tās ir ļoti būtiskas gan gara, gan miesas veselībai, fiziska slodze trenē ne tikai roku un kāju muskuļus, bet arī elpošanas muskuļus.
Tāpēc ir ārkārtīgi svarīgi astmas dēļ nesamazināt fizisko aktivitāšu līmeni – baidoties no tā, ka kustēšanās provocēs astmas simptomus. Tieši otrādi! Vajadzētu atrast to medikamentu un to devu, kas neļauj fiziskai slodzei provocēt astmu. Regulāras fiziskās aktivitātes, piemēram, nūjošana, peldēšana, jogas nodarbības, ievērojami palīdz kombinācijā ar medikamentu lietošanu, savukārt neārstētam astmas slimniekam pat salīdzinoši nelielas aktivitātes var provocēt bronhu spazmas. Astmas pacientam ir arī svarīga iesildīšanās pirms slodzes.
– Vai uztraukums var būt astmas paasinājuma iemesls?
– Reizēm. Izdarīt secinājumu, ka cilvēkam, kuram uztraukuma brīžos trūkst elpas, noteikti ir astma, nedrīkst – astmas diagnoze jāpierāda ar manis jau minētajām metodēm. Taču cilvēkam, kuram ir jau pierādīta astma, protams, emocionāls stress un ārkārtas situācijas var radīt astmas simptomus. It sevišķi, ja mēs vēl neesam panākuši labu astmas kontroli. Astmas kontrole nozīmē, ka cilvēkam tādu būtisku astmas simptomu nav, ka viņam neprasās lietot papildu inhalatorus, viņam nav būtiska slodzes ierobežojuma, nav nakts simptomu – cilvēks nemostas naktīs tādēļ, ka trūkst elpas. Proti, viņš dzīvo tāpat kā citi bez astmas.
Jā, var būt situācijas, kad, neraugoties uz to, ka astmas kontrole panākta laba, slimības simptomi tomēr parādās.
Piemēram, ja tev ir ļoti izteikta alerģija pret kaķi un tu apciemo draudzeni, kuras ģimenes mīlulis ir superīgs runcis – protams, tev šie astmas simptomi var parādīties, un tad būs jālieto papildu inhalators. Bet kopumā, ja trigera, izraisošu faktoru, nav, astmas simptomiem nevajadzētu būt.
– Kā noskaidrot, kas astmas lēkmi var provocēt, kas ir šie trigeri – kaķis, ziedputekšņi, zemeņu ievārījums?
– Ikdienišķus kairinātājus cilvēks pats pamana – viņš jau redz, ka čīkstēšana krūtīs sākas, kad viņš uzturējies telpās, kur bijis, piemēram, kaķis vai pelējums. Bet citas biežākās lietas var palīdzēt atrast alergologs, kurš veic gan dažādus alerģijas testus uz ādas, gan paņem asinis no vēnas un analizē, pret ko ir paaugstinātas specifiskās IgE antivielas.
Piemēram, tās var būt lazdas vai graudzāles, un tad cilvēkam ziedēšanas laikā no tām būtu jāizsargājas.
Tikai jāatceras, ka ne visu uz šīs pasaules mēs spējam noteikt! Ne vienmēr mēs varam konstatēt, no kā konkrētajam cilvēkam ir astmas simptomi – mēs zinām, ka viņam ir astma, bet īsti nezinām, no kā, un tādu pacientu ir daudz.
– Astmu izsaucot arī aspirīns un populārie bēta blokatori, kurus lieto sirds mazspējai un stenokardijai…
– Bēta blokatori mazāk. Tas ir medikaments, kurš darbojas pretēji bronhus paplašinošajiem preparātiem jeb bēta agonistiem: proti, nevis relaksē bronhus, bet sašaurina.
Tāpēc agrāk astmas pacientiem neieteica lietot bēta blokatorus, jo bija bail, ka tie astmas gaitu pasliktinās.
Taču tā īsti nav. Patiesībā ir pacienti, kuriem bēta blokatori astmu ietekmē, bet viņu tomēr nav tik daudz, kā kādreiz uzskatīja. Savukārt aspirīns – jā, ir cilvēki, kam tas vai kāds cits nesteroīdais pretiekaisuma līdzeklis rada astmas simptomus un uzliesmojumu. Bet man arī negribas teikt, ka viņu ir ļoti daudz.
Noskaties informatīvu video par astmu!
– Kuras ir tipiskākās kļūdas, ārstējot astmu?
– No pacientu viedokļa… Domā, ka astma pāries pati. Labāk lietošu mazāk medikamentu, nekā ārsts man ieteica… Arī neiedziļināšanās, kā lietojams konkrētais inhalators. Jauniem cilvēkiem šādu problēmu lielākoties nav, jo internetā informācija ir plaši pieejama, un tur var atrast video par jebkuru inhalatora veidu.
Toties cilvēkiem gados gan bieži vien gadās problēmas ar konkrētās ierīces apgūšanu, jo tās ir dažādas.
Turklāt astmas medikamentu valsts kompensācijas nosacījumi bieži mainās, mainās arī medikamenti, un tas var vecākiem pacientiem radīt sarežģījumus. Inhalatoru lietošanas kļūdas var būt dažādas, arī tādas, kas būtiski ietekmē ārstēšanās efektivitāti.
Par kritiskām kļūdām uzskata tās, kad zāles nenonāk plaušās un padara ārstēšanos bezjēdzīgu.
Tipiski piemēri ir pirksta un elpas koordinācijas trūkums, lietojot dozēto gāzu inhalatoru bez krājtelpas, nepietiekami spēcīga ieelpa no sausā pulvera inhalatora vai tukša inhalatora lietošana, nepievēršot uzmanību sarkanajam indikatoram devu skaitītāja lodziņā. Kritiskās kļūdas būtiski pasliktina slimības kontroli. Tāpēc ārstam, kurš iesaka konkrēto medikamentu, vajadzētu īsumā pastāstīt, kā inhalators jālieto.
– Jums, piemēram, ir visi inhalējamo preparātu veidu paraugi?
– Jā, mums konsultāciju kabinetā ir dažādu veidu inhalatoru trenažieri, un es varu pacientiem parādīt, kā tas izrakstītais preparāts izskatās dzīvē un kā darbojas.
Turpinot par tipiskajām kļūdām… No ārstēšanas viedokļa, tā ir nepierādīta astmas diagnoze. Stradiņos mēs bieži redzam pacientus, kas jau gadiem lieto astmas zāles, bet astmas viņiem nav.
Otra lielā kļūda – ārstējot nepievērš uzmanību blakus slimībām.
Piemēram, viena no astmai raksturīgākajām ir hroniskais hiperplastiskais rinīts un sinusīts. Respektīvi, gan alerģiskas iesnas, gan vispār problēmas ar degunu un deguna blakusdobumiem. Bieži vien tas traucē panākt adekvātu astmas kontroli.
– Varbūt varat nomierināt arī tos, kam ir cukura diabēts un jālieto inhalējamie hormoni?
– Ja nav lielas inhalējamo medikamentu devas, kas parasti mūsdienās arī netiek rekomendētas – tagad iesaka zemas vai vidējas devas –, tad nekāda riska, ka šie hormoni uzsūksies kopējā asinsritē, nav.
Proti, hormonu daudzums, kas uzsūcas asinsritē, ir ļoti, ļoti niecīgs un cukura diabētu pasliktināt nevar.
Savukārt, ja astma netiek kontrolēta, ja zāles nelieto, kad tās nepieciešamas, tad agri vai vēlu cilvēks nonāk pie astmas uzliesmojuma, un to gan mēs ārstējam ar sistēmiskajiem glikokortikoīdiem – proti, cilvēkam jādzer hormonu tabletes 5–7 dienas, citādi no astmas uzliesmojuma tikt vaļā nevar, un šo tablešu lietošana gan mēdz pasliktināt cukura diabēta norisi.
Ja cilvēks astmu neārstē regulāri un ja viņam astmas uzliesmojumi ir bieži, daudzas reizes gadā, tātad attiecīgi arī daudzas reizes gadā viņš lieto hormonu tabletes, protams, šādā situācijā ne tikai cukura diabēta kontrole pasliktināsies, bet būs arī daudzas citas blaknes.
– Secinājums? Labāk ārstēties no sākuma, kā vajag, lai nav jālieto sistēmiskie hormoni tabletēs!
– Tieši tā. Astmas pacientiem jāsaprot, ka viens no svarīgākajiem uzdevumiem, protams, ir atjaunot dzīves kvalitāti un ļoti būtiski mazināt astmas simptomus. Taču otrs svarīgs uzdevums ir novērst iespējamos astmas uzliesmojumus. Jo katrs uzliesmojums un tā ārstēšana nozīmē lielu slodzi organismam.
Cik veiksmīgi tas izdodas, atkarīgs no tā, kāda laika gaitā ir astmas norise.
Lielākajai daļai pacientu kombinētie medikamenti jālieto kaut kādos brīžos – piemēram, kad zied lazdas vai bērzi –, bet pārējo gadu tu vari atļauties tos neinhalēt. Vai – lieto vēl tad, kad saskaries ar kādu citu kairinātāju, kas rada astmas simptomus. Kādai daļai pacientu astmas zāles jālieto regulāri lielākās vai mazākās devās – tas atkarīgs no tā, kāds ir astmas kontroles plāns. Un tad ir pavisam neliela daļa pacientu, kuriem nepieciešams regulāri katru dienu inhalēt astmas zāles noteiktās devās plus viņiem nepieciešami arī astmu kontrolējošie bioloģiskie medikamenti.
– Valsts apmaksā astmas zāles visiem un vienmēr?
– Visiem, kuriem apstiprināta astmas diagnoze, ir 75 procentu kompensācija attiecīgajam references jeb tajā brīdī lētākajam medikamentam. Tādi ir valsts nosacījumi.
– Bet references medikamenti ik pēc trim četriem mēnešiem mainās – cilvēks pieradis lietot viena veida inhalatoru, un atkal jāmaina pret citu, jo valsts kompensē lētāko…
– Tā ir. Cilvēki pierod pat ne pie konkrēta medikamenta, bet pie konkrētā inhalatora darbības veida, un, ja viņam tas patīk un ja viņš spēj atļauties cenu starpību piemaksāt klāt, tad – kāpēc gan ne?!
Nav taču obligāti jālieto tieši zemākās cenas medikaments!
Bet, no otras puses, – ja tādas ļoti lielas pieķeršanās vienam inhalatora veidam nav, tad nav arī nekādas vainas references medikamentam, kuri ik pa laikam mainās.