– Parasti cilvēks saka: «Sāp locītava…»
– Bet – tā var sāpēt ļoti daudzu iemeslu dēļ. Locītava sasista. Locītava pārslogota. Locītavā rodas vecuma pārmaiņas. Vai – rodas strukturālas pārmaiņas no tā, ka locītavā patiešām veidojas kāds iekaisuma artrīts. Tātad artrīts ir vienkārši iekaisums locītavā.
Biežākie simptomi, kā tas izpaužas, ir sāpes un pietūkums. Kurās locītavās? Tas atkarīgas no artrīta veida, un katram no tiem ir cita, kardināli atšķirīga ārstēšana un slimības prognoze. Kad cilvēks sūdzas par sāpēm un/vai pietūkumu locītavās, pats galvenais ir saprast, vai tas ir iekaisuma artrīts vai neiekaisuma artrīts. Tās arī ir divas galvenās grupas, kā visus artrītus iedala.
– Vispirms, lūdzu, par neiekaisuma…
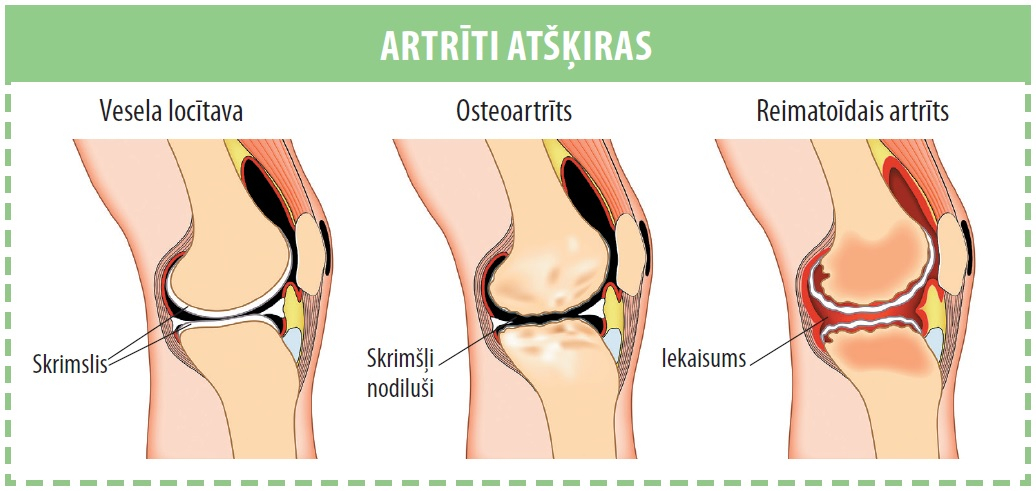
– Tas vairāk saistīts ar locītavas skrimšļa nodilumu, ko rada vienreizēja vai atkārtota locītavas trauma, piemēram, sportistiem. Vai – ar pārslodzi locītavā sporta vai darba dēļ. Neiekaisuma artrīts jeb deģeneratīvais artrīts laika gaitā rodas visiem – VISIEM! – vecāka gadagājuma ļaudīm.
Tātad deģeneratīvais artrīts ir osteoartrīts jeb vecuma artrīts. Cik agri vai vēlu tas parādās? Atkarīgs no iedzimtības, profesijas, blakusslimībām – no visa, kas ietekmē kaulus, un rezultātā vienam kauli nodilst agrāk, otram vēlāk. Kopumā ar lielāko daļu visu veidu artrītu slimo sievietes.
Sievietēm kritiskais brīdis, kad veidojas osteoartrīts, ir menopauze.
– Tiešām?! Kāpēc?!
– Vainīgas mūsu hromosomas! Ja vīriešiem X un Y hromosomas nosaka galvenokārt dzimumu, tad mums, sievietēm, mūsu X un X hromosomas nosaka ne tikai dzimumu, bet arī ietekmē dažādus iekaisuma procesus organismā.
Locītavas ietekmē mūsu dzimumhormoni estrogēni. Menopauzē, kad estrogēnu daudzums samazinās, tas veicina visu kaulu deģenerāciju, tātad strukturālas izmaiņas. Savukārt auglīgajā vecumā, kad estrogēnu ir pietiekami, tie noteiktās situācijās var veicināt iekaisuma vielu jeb citokīnu uzkrāšanos locītavās un citokīnu receptoru aktivāciju tajās.
– Pieminējāt neiekaisuma artrītu, kas rodas ar gadiem… Līdz kuram vecumam principā nevajadzētu būt artrīta pazīmēm?
– To strikti nevar pateikt. Piemēram, ja mēs tagad uz ielas uzrunātu desmit astoņdesmitgadīgas kundzes, kāda noteikti sacīs: «Ui, kā man sāp locītavas…» Veicam izmeklējumus – jā, redzamas izmaiņas. Bet cita tāda pati astoņdesmitgadniece, kurai rentgena attēlā ir līdzīga aina, par savām locītavām nesūdzēsies. Tā ka te nav ļoti izteiktas korelācijas starp nodzīvotajiem gadiem un osteoartrītu.
Par vecuma artrītu mēs biežāk domājam, sākot no piecdesmit gadiem, bet tikpat labi cilvēks var nodzīvot līdz astoņdesmit un tikai tad sāk just: «O, jā, es vairs nevaru kā jaunībā, kaulos kaut kas krakšķ…» Osteoartrītam raksturīgas vairāk vai mazāk lēni progresējošas sāpes, kā arī starta sāpes, kad, pēc nakts ceļoties no gultas vai pēc ilgākas sēdēšanas, pirmie soļi ir sāpīgi, bet kustoties sāpes biežāk samazinās. Ar laiku parādās sāpes pēc izteiktas un ne tik izteiktas slodzes.
Kad ir osteoartrīta galējā stadija – kad locītavas virsmas vispār vairs neklāj skrimšļi un plikie kaulu gali beržas viens gar otru –, sāpes ir gan miera stāvoklī, gan pie slodzes.
Osteoartrīta pacientiem var rasties pirkstu mezglveida deformācijas, kad locītavas starp falangām kļūst platākas. Iemesls tam ir nevis sāļu izgulsnējumi, kā cilvēki reizēm nepareizi domā, bet gan locītavu skrimšļa nodilšana, turklāt nevienmērīgi, tādēļ lielāka slodze jāuzņemas kaulam, kas atrodas zem tā. Lai kompensētu slodzi, kauls veido lielāku virsmu – proti, locītavas sānos veidojas ragveida kaulaudu izaugumi jeb radziņi. Tādi paši radziņi var rasties arī uz lielajām locītavām, kāju pirkstu locītavām, un kustību laikā radīt krakšķēšanu.
– Cita situācija… Cilvēks salauž, piemēram, kāju, veic rentgenu – citādi agrāk viņš to nebūtu darījis –, un ārsts, kurš bildē redz arī tuvāko locītavu, pēkšņi paziņo: «Jums ir artrīts.» Cilvēks brīnās: «Kā artrīts?! Man taču locītavas nekad nav sāpējušas!»
– Tā var būt, ka pacientam ir 55 gadi un dakteris saka: «Pēc rentgena spriežot, jums ir izmaiņas kā pie deģeneratīva artrīta… Tās ir tikai tādas sākotnējas izmaiņas…» Uztraukumam te nav pamata. Vienkārši rentgena attēlā saskatāmas nelielas pazīmes, pēc kurām var konstatēt locītavas izmaiņas. Jo, gribam to vai negribam, organismam novecojot, kaulu struktūra, tāpat kā daudzu citu orgānu struktūra, vairs nav gluži kā jaunībā.
– Bet, ja cilvēks vaicās, ko darīt, lai nekļūtu pavisam čābīgi, jebkurā gadījumā atbilde būs – regulāras kustības?
– Noteikti. Lai nostiprinātu saites, cīpslas un muskuļus ap locītavām, nodrošinot tajās un ap tām labu apasiņošanu. Bet ar kustībām dzīves laikā jābūt tā – lai nav par daudz un par maz. Sportistiem, atkarībā no sporta veida, būs locītavas, kuras nodils vairāk un ātrāk.
Protams, jāpaseko līdzi, lai organismam pietiktu D vitamīna, optimālais rādītājs ir 40–60 ng/ml.
D vitamīna daudzumu var noteikt jebkurā sertificētā laboratorijā, asins analīzes maksā apmēram 7 eiro.
Profilakses nolūkos der palietot tā dēvētos hondroprotektorus – glikozamīna, hondroitīna un kolagēna preparātus. Ļoti svarīga ir arī savlaicīga osteoporozes – tātad kaulu trausluma – diagnostika. Latvijā šobrīd tā ir krietni uzlabojusies, taču to nevar sacīt par osteoporozes pareizu ārstēšanu, kas joprojām ir nepietiekama. Jo kaut kādu iemeslu dēļ pēc veiktajiem izmeklējumiem netiek rekomendēta atbilstoša terapija.
– Varbūt tāpēc, ka paši cilvēki ir pret: «Vēl vienas zāles! Cik tad var?!»
– Arī. Jo osteoporoze – kaulu trauslums – vairumā gadījumu nesāp līdz rodas kaulu lūzums, un pacientam, kuram ir jau daudz citu kaišu, šķiet: «Kāpēc man jālieto medikaments pret slimību, kura man šobrīd netraucē?!» Bet, kad kauli jau salūzuši, ir par vēlu.
– Tātad specifiskās osteoporozes zāles palīdz arī pret osteoartrītu?
– Zināmā mērā jā. Jo, ja kaula stiprība uzlabojas, arī zem skrimšļa atrodošais kauls ir izturīgāks. Pētījumos pierādīts, ka atsevišķu osteoporozes medikamentu lietošana var uzlabot arī osteoartrīta gaitu.
– Bet sakiet, ko nozīmē artroze – šo vārdu reizēm lieto arī rentgena aprakstos…
– Tas ir tas pats osteoartrīts. Termins artroze ieviesies no krievu medicīniskās literatūras.
– Biju arī pārsteigta, izlasot, ka osteoartrīta dēļ visbiežāk cieš ceļi un – kāju īkšķi!
– Visvairāk cieš noslogotās locītavas. Tātad ceļi, pēdas, gūžas, kas mūs nes. Tālākais jau atkarīgs no tā, ko mēs ikdienā darām. Ja strādājam fabrikā pie konveijera, protams, būs problēmas ar roku pirkstiem, plaukstu locītavām.
Ja mēs daudz spēlējam tenisu, būs problēmas ar pleciem un elkoņu locītavām. Ar kāju īkšķiem? Tur liela nozīme ir iedzimtībai. Arī palielinātam svaram, kas veicina plakanās pēdas attīstību un tālāk sekmē kāju īkšķu deformāciju. Ir sievietes, kam ilgstoši jāstāv kājās, un, ja ikdienā tiek nēsāti apavi ar ļoti augstiem papēžiem – virs trim, četriem centimetriem –, tas arī veicina osteoartrīta un kāju kauliņu veidošanos.
Slikti ir arī apavi vispār bez papēža, jo tad viss cilvēka svars praktiski balstās uz kāju lielajām locītavām un papēžiem, tos pārslogojot. Tā mēs atkal deformējam savas pēdu locītavas.
Samazini svaru, un tavas slimās locītavas jau jutīsies labāk!
– Teicāt, otra lielā grupa ir – iekaisuma artrīti… Kas mums par tiem būtu jāzina?
– Liela sadaļa ir kristālartrīti, visbiežāk – podagra. Tātad iekaisums, kas saistīts ar urīnskābes kristālu uzkrāšanos locītavās. Cēlonis ir vielmaiņas traucējumi – ne tikai saistībā ar uzturu, bet arī ar dažādām citām blakusslimībām: paaugstināts asinsspiediens, aptaukošanās, cukura diabēts. Dažādi lietotie medikamenti, kas arī var ietekmēt vielmaiņu, kuras dēļ paaugstinās urīnskābes daudzums, un ar laiku var veidoties kristāli locītavās.
Ja ir hroniska podagra, tas rada masīvus urīnskābes sāļu depozītus ap locītavām, laika gaitā arī mīkstajos audos, un, protams, ievērojami deformē šīs locītavas. Podagrai ļoti raksturīgas ir artrīta lēkmes – pēkšņi sākas neciešamas sāpes slimības skartajā locītavā, visbiežāk kājas īkšķī, tas ir pietūcis, apsārtis. Sāpes tiešām ir nežēlīgas – tādas, ka sega nevar pieskarties pie locītavas. Pirmā lēkme ilgst 3–5 dienas. Slimības gaitā lēkmju ilgums pagarinās, bet periodi starp lēkmēm, kas sākotnēji var būt mēnešiem un gadiem, ar laiku kļūst īsāki. Osteoartrītam tādas lēkmes nav raksturīgas.
– Podagras sāpes tās trīs vai piecas dienas ilgst nepārtraukti?
– Pirmā lēkme parasti pāriet pati, vistrakākā sāpju intensitāte ir sākumā un tad mazinās. Pēc pirmās lēkmes cilvēks parasti nospriež: «Hm, jocīgi, varbūt pirkstu kaut kur sasitu?…» Sāpes patiešām pāriet. Bet ar laiku lēkmes vairs nepāriet, un, ja cilvēks pieradis lietot zāles sāpju mazināšanai, piemēram, diklofenaku vai ibumetīnu, un tas sākumā ir palīdzējis, tad vēlāk šie medikamenti var kļūt neefektīvi. Turklāt jāpatur prātā, ka šie nesteroīdie pretsāpju un pretiekaisuma līdzekļi nekādā veidā neietekmē urīnskābes līmeni, tikai mazina simptomus. Tamdēļ nākamā lēkme ātrāk attīstīsies pacientam, kuram ir augstāks urīnskābes līmenis.
Otra iekaisumu artrītu lielā grupa ir spondiloartropātijas jeb spondiloartrīti. Pie tiem pieder – reaktīvs artrīts. Tātad artrīts, kurš attīstās mēneša laikā pēc pārciestas infekcijas.
– Pēc kādas?
– Praktiski pēc jebkuras parastas zarnu trakta infekcijas, kaut vai salmonellas, dizentērijas. Sliktais mikrobs atrodas zarnās, tur rada iekaisumu – izdalās iekaisuma vielas, un caur iekaisušo zarnu gļotādu daļa no infekcijas izraisītāja jeb antigēna vai daļa iekaisuma vielu no infekcijas perēkļa ar cirkulāciju nonāk locītavā un tur izraisa iekaisumu.
To pašu var teikt par urīnceļu un dzimumceļu infekcijām, par seksuāli transmisīvām slimībām.
Pirms pāris gadiem, kad bija diezgan smaga gripas epidēmija, arī pacientiem pēc pārslimotas gripas nereti attīstījās artrīts.
Labā ziņa? Reaktīvs artrīts, kas veidojas pēc infekcijām, visbiežāk neprogresē visu atlikušo mūžu. Kaut kādu laiku tas turas, slimība ir jāārstē, lai neradītu locītavu strukturālus bojājumus, bet, ja reaktīvs artrīts nemaina savu gaitu un nepārvēršas par cita veida artrītu, tad kā reaktīvs artrīts tas visu mūžu neturpinās – cietušajā locītavā iekaisums ar laiku izzūd. Dažkārt sākotnēji attīstās reaktīvs artrīts, kas progresē un rada būtiskas izmaiņas imūnā sistēmā un līdz ar laiku pāriet, piemēram, par reimatoīdo artrītu. Tādā gadījumā artrīts ir uz mūžīgiem laikiem.
– Kuras locītavas visbiežāk cieš no reaktīvā artrīta?
– Ceļi, pēdas, var tikt skartas arī plaukstas, elkoņi un pirksti.

– Un ko darīt, lai reaktīvs artrīts neaizvelk līdz rematoīdajam artrītam?
– Savlaicīgi ārstēt. Reaktīvo artrītu ir daudz vieglāk ārstēt nekā citu veidu artrītus.
Vēl pie spondiloartrītu grupas pieder psoriātiskais artrīts, kas saistīts ar psoriāzi, un ankilozējošais spondiloartrīts, kad veidojas iekaisums mugurkaula skriemeļu stūros, ar laiku starp skriemeļiem rodas jauni kaulaudi un skriemeļi saplūst kopā. Izveidojas bambusveida mugurkauls, cilvēks vairs nespēj veikt kustības mugurkaulā. Ankilozējošo spondiloartrītu pavada arī sakroileālo locītavu iekaisums – tās ir locītavas, kurs savienojas mugurkauls ar iegurni –, radot iekaisuma sāpes muguras lejas daļā – krustu daļā.
– Izklausās briesmīgi.
– Un ir briesmīgi.
Slimība visbiežāk sākas jauniem vīriešiem starp 20 un 40 gadiem un ilgst visu mūžu.
Ceturtā kaite, kas pieder pie spondiloartrītiem, ir enteropātiskais artrīts, kas attīstās pacientiem ar iekaisīgām zarnu slimībām – čūlaino kolītu vai Krona slimību. Šī artrīta pacienti salīdzinoši retāk nonāk pie reimatologa, jo ārstēšana būtiski neatšķiras no iekaisīgas zarnu slimības ārstēšanas. Dažkārt ir tikai jāpastiprina iekaisīgās zarnu slimības ārstēšana, un tad samazinās arī enteropātiskā artrīta pazīmes.
Kādas ir kopīgās pazīmes spondiloartrīta pacientiem? Asimetrisks artrīts – tātad sāpes un pietūkums, dažkārt locītavu apsārtums, piemēram, vienā pēdā un pretējās puses celī, vai vienā elkonī un pretējās puses plaukstā. Var būt sāpes un pietūkums virs papēža, ko rada Ahilleja cīpslas iekaisums. Vēl spondiloartrītu raksturo sāpes plecos, gūžās, ceļos, ribās un – iekaisuma sāpes mugurā. Tās parasti sākas vecumā no 20 līdz 40 gadiem.
Ja iekaisums un sāpes mugurkaulā vai locītavās nav tik izteiktas, cilvēkam šķiet, ka vainīgs ir smagais fiziskais darbs vai viņš slikto pašsajūtu pamato ar caurvēju un pie ārsta nevēršas.
Iekaisuma muguras sāpes ir lēni progresējošas, pakāpeniskas, to sākums nav saistīts ar fizisku pārslodzi. Tās samazinās vai izzūd pa dienu kustoties, bet pastiprinās miera periodā, tāpēc raksturīgas nakts sāpes, it īpaši uz nakts otro pusi. Jo ilgāk cilvēks bijis nekustīgs gultā, jo sāpes pastiprinās. Dažkārt redzēts, ka cilvēkam jau attīstījies daļējs bambusveida mugurkauls: viņš vairs nespēj normāli pagriezt galvu, lai paskatītos pāri plecam – automātiski griežas ar visu augumu… Cilvēks pats to nemaz nav pamanījis, viņam viss šķiet normāli, jo ir pielāgojies – mugurkaula stīvums un kustību ierobežojums taču neattīstās pēkšņi, bet gan lēnām, pakāpeniski, un tāpēc šīs pazīmes var palaist garām.
– Sāp viss mugurkauls?
– Var sāpēt viss vai kāda mugurkaula daļa.
Locītavas un mugurkauls no rīta ir stīvi. Stīvumu rada palielināta iekaisuma šķidruma uzkrāšanās skartajā locītavā un ap to. Savukārt, kad cilvēks sāk kustēties, asins cirkulācija mazliet samazina iekaisuma šķidruma apjomu. Tādēļ jo izteiktāks būs iekaisums, jo izteiktāka būs šķidruma uzkrāšanās locītavās un ap locītavām, un jo ilgāks laiks būs nepieciešams, lai tas mazliet samazinātos. Pilnībā šķidrums līdz ar kustībām neizzūd. Iekaisuma artrīta gadījumā rīta stīvums mugurkaulā vai citās slimības skartajās locītavās var ilgt stundu vai pat pusi dienas vai gandrīz visu dienu.
Vēl pie spondiloartrīta mēdz attīstīties konjunktivīts – acu gļotādas iekaisums, vai uveīts, kas ir specifisks iekaisums acs vidusslānī. Biežāk tas izpaužas vienā acī.
– Kad slimība jau ielaista?
– Tā gan nevar teikt. Dažkārt acu bojājums ir spondiloartrīta pirmā pazīme. Proti, acs kļūst pamatīgi sārta. Nevis viegli kairināta kā tas ir kad mēs neizguļamies vai esam ilgi nosēdējušas pie datora, bet acs baltums ir tiešām riktīgi sārts vai pat spilgti sarkans. Vai arī parādās sāpes acī, jutība pret gaismu, neskaidra redze, tumši, peldoši plankumi, redzes pavājināšanās. Tad, protams, cilvēks vēršas pie acu ārsta, kurš parasti nosūta pie reimatologa, jo zina, ka šādas pazīmes var attīstīties arī pie reimatoloģiskām slimībām.
Ja ir labs speciālists, viņš lūdz veikt papildus analīzes vai izmeklējumus, lai pacients pie reimatologa dotos jau sagatavojies.
Pie seronegatīvās spondiloartropātijas jeb spondiloartrītu kopīgajām pazīmēm pieder arī daktilīts jeb cīsiņveida pirksti, kad iekaist roku un/vai kāju pirkstu cīpslas un to apvalki. Tātad pietūkusi ir nevis kāda locītava, bet viss pirksts, un tas tiešām atgādina cīsiņu. Pirksts var būt sāpīgs un karsts.
Vēl pie spondiloartropātijas izpaužas iekaisīgu zarnu slimību simptomi – vēdera pūšanās, caureja, vēdersāpes. Ja tie attīstās pakāpeniski un nav ļoti izteikti, ir pacienti, kas gadiem sadzīvo ar vēdera izeju 4–5 reizes dienā, un viņiem tas šķiet normāli, jo jau pieraduši, viņi neiet pie ārsta, neizmeklējas. Pie reimatologa ierodas tikai tad, kad jau sāp locītava un tas viņam traucē kustēties vai pārvietoties.
Vēl viena ļoti svarīga iekaisuma artrīta grupa ir tā dēvētie seropozitīvie artrīti.
– Ko nozīmē seropozitīvs?
– Pie šiem artrītiem asins analīzēs bieži ir paaugstināts reimatoīdais faktors – autoantiviela, kuru izstrādā organisms. Pie šīs grupas pieder reimatoīdais artrīts, kas ir autoimūna, iekaisīga slimība, kura rada progresējošu simetrisku bojājumu daudzās locītavās un ar laiku var izraisīt arī iekšķīgo orgānu bojājumu, tādēļ to sauc par sistēmisku slimību.
Vēl pie šīs grupas pieder artrīts, kas var attīstīties pie vaskulītiem – asinsvadu autoimūna iekaisuma. Arī artrīts, kas veidojas pie sistēmiskās sarkanās vilkēdes, – tas biežāk attīstās sievietēm auglīgajā vecumā un ir saistīts ar autoantivielu pārprodukciju organismā, kas rada imūnkompleksu depozītus dažādos audos un orgānos un tos bojā. Vēl pie seropozitīvo artrītu grupas pieder artrīts, kas var attīstīties pacientiem ar sauso sindromu jeb Šegrēna slimību, kuru raksturo izteikts sausums acīs un mutē, rīklē, tāpēc cilvēks uzturā lieto daudz šķidruma. Ar sāpīgiem pieauss siekalu dziedzeriem… Vēl šajā grupā ieskaita sklerodermijas, kas izpaužas ar izteiktu ādas sabiezējumu dažādās ķermeņa daļās un saistaudu jeb fibrotisku audu ieaugšanu iekšķīgos orgānos, izraisītu artrītu.
– Bet reimatoīdais artrīts sastopams visbiežāk…
– Jā. Un, lūdzu, to nejaukt ar reimatismu!
Reimatoīdais artrīts ir nezināmas izcelsmes autoimūna slimība, kas galvenokārt skar plaukstas un roku pirkstus, pēdas un kāju pirkstus, bet var skart praktiski jebkuru locītavu.
Slimībai progresējot, parasti veidojas izteiktas locītavu deformācijas. Savukārt reimatisms attīstās līdzīgi kā reaktīvais artrīts – apmēram mēneša laikā, bet tieši pēc streptokoku (!) infekcijas. Streptokoki visbiežāk iekaisumu rada mandelēs – tātad pēc strutainās angīnas, arī pēc strutainām zobu infekcijām, strutainiem deguna blakusdobuma iekaisumiem.
Protams, ja cilvēkam ir bijusi smaga pneimonija jeb plaušu iekaisums vai nieru strutains iekaisums, jā, arī tad var attīstīties reimatisms. Taču mūsdienās reimatisms ir salīdzinoši reti sastopams, jo pie strutainām infekcijām mēs plaši izmantojam antibakteriālu terapiju. Cita lieta, ja antibiotikas nav lietotas vai nav bijušas pietiekami efektīvas – tātad nav dzertas pietiekami ilgstoši vai nav izvēlēts atbilstošais preparāts –, tad šis mikrobs ar asins cirkulāciju no iekaisuma vietas nonāk uz sirds vārstuļiem un izraisa, kā tautā saka, sirds reimatismu.
Vienlaikus kāda šī antigēna daļa var nonākt arī locītavās un izraisīt locītavu reimatismu.
Gan sirds reimatisms, gan locītavu reimatisms aktīvi nenoris visu mūžu. Ja pacients pārcietis sirds reimatismu vai locītavu reimatismu, mēs šajās vietās varam konstatēt sekas, bet aktīvs reimatisms visu mūžu nebūs.
Visi iekaisuma artrīti, par kuriem runāju, ir tā dēvētie aseptiskie artrīti, kas nozīmē, ka pat pie tām slimībām, kuru izraisītājs ir infekcija, mikroorganisms locītavās nenonāk. Savukārt, ja locītavā nonāk mikroorganisms, kurš tur turpina attīstīties, vairoties, rodas strutainais iekaisums – tātad septisks artrīts. Šī ir vēl viena atsevišķa iekaisuma artrītu grupa. Septisks jeb strutains artrīts var attīstīties pacientiem, kuriem ir nomākta imunitāte.
– Iedomājos – cilvēkam sāp locītavas… Pirmais gājiens ir pie ģimenes ārsta. Jautājums – ar ko ģimenes ārsti tiek galā, un kad tomēr vajag konsultēties ar reimatologu?
– Ja pacientam ir PROGRESĒJOŠAS artrīta pazīmes – locītavas vai locītavu sāpes, pietūkums, stīvums, apsārtums – vai ja asins analīzēs redz iekaisuma ainu – ir paaugstināta eritrocītu grimšanas reakcija (EGĀ), C reaktīvais olbaltums (CRO), dažkārt paaugstināts leikocītu skaits –, pacients noteikti būtu jānosūta pie reimatologa.
Ģimenes ārsti bieži vien veic citas asinsanalīzes – nosaka reimotestus. Visbiežāk tas ir streptolizīna titrs, reimatoīdais faktors (RF), kas ir antiviela, arī antivielas pret specifisku olbaltumvielu ciklisko citrulinēto peptīdu (anti-CCP)… Ja šie radītāji ir normāli, nereti ģimenes ārsts uzskata: nē, nav artrīta. Bet šie rādītāji nav tik specifiski, un dažkārt, paskatoties uz pacientu ar aci, jau var redzēt, ka ir, piemēram, kādas locītavas pietūkums, lai gan asinsanalīzes neko sliktu neuzrāda…
Tātad normālas analīzes vēl nenozīmē, ka pacientam nav artrīta – tas nozīmē, ka pacientam nepieciešami papildu izmeklējumi.
Dažkārt nepieciešami specifiski, āķīgi jautājumi – tie jautājumi, par kuriem cilvēks neiedomājas pastāstīt, savukārt nereimatologs neiedomājas pajautāt. Kaut vai cilvēks noklusē, ka viņam pirms četrām nedēļām bija caurejas epizode, viņš par to jau sen aizmirsis, un viņam neienāk prātā doma, ka tas varētu būt tik aktuāli šobrīd, kad pēc mēneša attīstījies viegls vai mērens locītavas pietūkums.
– Tātad reimatologa ieroču arsenālā ir arī šie āķīgie jautājumi?
– Tieši tā! Un jautājumi dažkārt ir tik specifiski, ka precīzai diagnozes noteikšanai nepieciešamo informāciju nākas no pacienta burtiski izvilkt.
– Kā rīkoties, ja cilvēkam nav ne locītavu apsārtuma, ne pietūkuma – viņam vienkārši tās īd?
– Ir radioloģiskās izmeklēšanas metodes. Visbiežāk tiek veikta sāpošās locītavas ultrasonogrāfija vai magnētiskā rezonanse.
– Bet rentgens? Lētāks, pieejamāks…
– Rentgens neparādīs iekaisumu, tas parādīs tikai kaulu strukturālu bojājumu. Ja sūdzības par sāpēm locītavās ir nesenas vai pat gadu ilgas, rentgens var neuzrādīt pat locītavu strukturālas izmaiņas, jo tik strauji un rupji šīs izmaiņas neveidojas. Toties ar magnētisko rezonansi un ultrasonogrāfiju – jā, ja ir labs speciālists un tehniskais aprīkojums, izmaiņas locītavās var konstatēt agrīni un precīzi.
Te gan ir kāda būtiska nianse… Mūsdienās daudzās medicīnas iestādēs ir ultrasonogrāfijas kabinets, bet – visi ultrasonogrāfijas speciālisti, kuri veic ultrasonogrāfiju, piemēram, vairogdziedzerim vai vēdera orgāniem, nav specializējušies locītavu ultrasonogrāfijā. Tātad ne visiem izmeklējuma aprakstiem var uzticēties.
– Par ārstēšanu… Lielākoties taču lieto vienu uz to pašu – nesteroīdos pretsāpju un pretiekaisuma medikamentus un hormonus. Atšķirības ir?
– Atšķirības ir grandiozas. Katram artrītam ir specifiska ārstēšana – bāzes terapija jeb slimības gaitu ietekmējošā terapija, bet kāda – tas lai paliek reimatologa ziņā, pārāk sarežģīti… Arī osteoartrītam, vecuma artrītam, ir sava veida ārstēšana. Bieži vien pacienti reimatologam sūdzas: «Man jau neviens nekad neko nav lāga ārstējis – tik izraksta pretsāpju zāles, un viss…»
Bet – jāsaprot, ka tās nav tikai pretsāpju zāles!
Šiem medikamentiem, piemēram, tam pašam ibuprofēnam vai diklofenakam, kas ir vieni no biežāk lietotajiem, piemīt duāls efekts – gan atsāpinošs, gan iekaisumu samazinošs. Nenoliedzami, šī nav terapija, kas būtu lietojama mēnešiem un gadiem ilgi. Bet nav arī tā, ka šīs zāles izraksta tikai tāpēc, lai mazinātu sāpes, – nē, arī lai mazinātu iekaisumu.
Iekaisuma artrītu ārstēšana vispār ir atsevišķs stāsts, tur ir specifiska, ilgstoša terapija visa mūža garumā. Bet – ko būtu svarīgi saprast? Visu artrītu ārstēšana ietver gan zāles, gan nemedikamentozus pasākumus. Tātad dzīvesveida maiņa – svara samazināšana, slimības skartās locītavas pārslodzes samazināšana, ortožu valkāšana, speciālo zolīšu un ortopēdisko apavu valkāšana. Noderīgas ir arī fizikālās procedūras. Atkarībā no artrīta veida un tā, kurā stadijā tas ir – remisijā vai paasinājumā –, var piemērot attiecīgu metodi. Tādā veidā var pat samazināt pretsāpju zāļu lietošanu.
– Vienu piemēru, lūdzu!
– Pie osteoartrīta var lietot gan dūņu, gan parafīna aplikācijas, gan magnēta terapiju. Ja pastiprināti veidojas kaulaudu izaugumi, ļoti laba ir triecienviļņu terapija, lāzera terapija, kas samazina arī izaugumu veidošanos. Protams, efekts nav uz mūžīgiem laikiem un izmaiņas locītavās līdz ar gadiem atkal pakāpeniski progresē. Ja pie iekaisuma artrīta pietūkusi locītava, bet ir iemesli, kāpēc nebūtu labi veikt punkciju, var izmantot ultraskaņas procedūru ar hidrokortizonu, tas palīdzēs samazināt iekaisumu.
Zāles ir dažādas. Pretsāpju un pretiekaisuma medikamenti atvieglo simptomus, bet glikokortikoīdus jeb hormonus visbiežāk lieto iekaisuma ugunsgrēka dzēšanai pie izteiktiem paasinājumiem. Jācenšas šīs zāles lietot pēc iespējas īsāku laiku, bet, ja ir vaskulīts un sistēmiskā sarkanā vilkēde, tad bieži vien cilvēkam jālieto mazākā efektīvā glikokortikoīdu deva praktiski visu mūžu. To pieprasa slimības gaita. Dažos gadījumos glikokortikoīdus var lietot intraartikulāri – tātad ievadīt tieši locītavā –, jo šiem preparātiem ir spēcīgs pretiekaisuma efekts. Tā mēs varam sasniegt atvieglojumu konkrētajā locītavā, bet ne visas slimības gaitas uzlabošanos.
– Kas šīs injekcijas ievada locītavā? Vai tur arī nav speciālisti un nespeciālisti?
– Pēdējā laikā ar šo preparātu ievadīšanu locītavās nodarbojas ķirurgi, un arvien biežāk nākas dzirdēt par komplikācijām – par strutainiem locītavu iekaisumiem.
Kad to dara apmācīti speciālisti – traumatologi ortopēdi un reimatologi – šo komplikāciju ir mazāk.
Tāpēc ar intraartikulārajām injekcijām nevajag steigties, jo – ja cilvēkam ir nomākta imunitāte vai viņš lieto specifiskos imunitāti nomācošos medikamentus, tas ir riska faktors, ka locītavā patiešām var attīstīties strutains iekaisums.
– Kā cilvēkam rīkoties, ja ģimenes ārsts veic korekcijas reimatologa norādījumos, kuras zāles un cik lielās devās jālieto? Piemēram, ja viņš uzskata, ka vajag mazākas devas vai saka: «Jums nevajag lietot šīs zāles, vēl jau nav tik traki!»…
– Ir šādas situācijas. Bet man nav komentāra.
Ja cilvēks ir vērsies pie speciālista un nozīmēta ārstēšana, bet ģimenes ārsta saka: «Padomājiet, kur nu vēl kaut kādi medikamenti! Jūs jau tā tik daudz lietojat – holesterīnam, asinsspiedienam, cukura diabētam, atvilnim…», un cilvēks tiek pierunāts zāles nelietot. Patiesībā tas ir absurds! Jo paiet gadi, un tad slimība jau progresējusi, radušās neatgriezeniskas izmaiņas… Ielaižot saslimšanu, piemēram, kad reimatoīdais artrīts jau deformējis pirkstus, pat jaunākās paaudzes zāles – bioloģiskie medikamenti – būs efektīvas tikai daļēji un nespēs pilnībā novērst bojājumus.
Man ļoti nepatīk pacientu futbolizēšana – novirzīšana pie viena, pie otra, pie trešā ārsta
It īpaši, ja pacients atnāk pie manis valsts apmaksāto kvotu ietvaros vai cilvēkam ir veselības apdrošināšanas polise un viņš ir ieradies uz maksas konsultāciju. Cik vien iespējams, es pati maksimāli izrakstu visus nosūtījumus. Taču, ja cilvēks vēršas pie maksas reimatologa, tad speciālista izrakstītie nosūtījumi uz analīzēm un izmeklējumiem viņam ir jāapmaksā pašam, valsts tos neapmaksā. Ja pacients ar maksas reimatologa slēdzienu vēršas pie sava ģimenes ārsta un viņš izraksta nosūtījumus uz analīzēm un izmeklējumiem, tad tie jau ir par valsts naudu. Ir arī izmeklējumi, kurus ģimenes ārsts mūsu valstī nav tiesīgs nozīmēt, piemēram, magnētisko rezonansi un virkni asins analīžu.
– Problēma arī, ka reimatologu Latvijā joprojām ir ļoti maz…
– Nē, reimatologu skaits pēdējos gados ir palielinājies. Mums ir jauni, gudri speciālisti, tiesa, lielai daļai pacientu vēl nezināmi. Savukārt pie vecajiem reimatologiem, kas pacientiem jau zināmi, un populārajiem reimatologiem, kuri ieguvuši pacientu uzticību, rodas rindas, jo cilvēks grib tikt tieši pie šī konkrētā speciālista, tā kā pašam vai tuvam cilvēkam ir bijusi pozitīva pieredze. Nenoliedzami, tā būs vienmēr.
– Cilvēks bijis pie reimatologa, tālāk ārstējas ģimenes ārsta uzraudzībā… Kad atkal vajadzētu konsultēties ar reimatologu?
– Saviem pacientiem kārtējā vizītē parasti pasaku laiku, kad viņiem būtu atkal jāierodas pie manis. Ja pacientam ir iekaisuma artrīts un viņu redzu pirmo reizi, es īsti nezinu, kā slimība reaģēs uz ārstēšanu, nezinu, vai būs kādas blaknes… Bet, kad ir jau otrā vai trešā vizītes reize, kad pacients jau saprot slimības gaitu un to, kā jālieto medikamenti, tad reimatologa apmeklējumi var notikt retāk.
Bet tik un tā ar iekaisuma artrītu reizi dažos gados vajadzētu reimatologam atrādīties.
Ģimenes ārsts nevar zināt par pilnīgi visiem jaunajiem medikamentiem, kas laika gaitā parādās, un arī par jaunajām ārstēšanas vadlīnijām, par ārstēšanas stratēģiju. Jo medicīna tiešām mainās.
Otra situācija, kad atkārtoti jākonsultējas ar reimatologu, – ja ārstēšana kļūst neefektīva. Vai – ja parādās blaknes, kuru dēļ pacients konkrēto medikamentu vairs nevar, nedrīkst lietot. Piemēram, ir aknu vai nieru bojājums, asins analīzes uzrāda, ka samazinās leikocītu, limfocītu un eritrocītu skaits, tātad imūnsupresanti nomāc kaulu smadzeņu šūnas. Vai arī pēkšņi parādās alerģiskas izpausmes. Citam pēc ilgstošas medikamentu lietošanas sāk parādīties slikta dūša.
– Kas, jūsuprāt, ir vislielākā kļūda, ārstējot artrītu? Kāpēc cilvēkiem dažkārt nolaižas rokas?
– Ārsta un pacienta nesarunāšanās. Problēma rodas tad, ja pacientam nerodas izpratne par slimības gaitu, lietoto medikamentu iespējamo ieguvumu un blaknēm, kā arī slimības prognozi. Piemēram, psoriātiskais artrīts, ankilozējošais spondiloartrīts – tie ir hroniski artrītai un ātrāk vai lēnāk progresē visu atlikušo mūžu.
Daļa no šiem artrītiem var izraisīt arī iekšķīgo orgānu bojājumus – cieš plaušas, nieres, sirds asinsvadu sistēma.
Arī podagra ar laiku bojā sirds asinsvadu sistēmu un nieres. Pacienta attieksme pret artrītu un tā ārstēšanu būs citādāka, ja viņš to zinās. Savukārt osteoartrīts iekšķīgos orgānus nebojā. «Un, ja jūs, piemēram, regulāri kustēsieties un samazināsiet ķermeņa svaru, osteoartrīts jums nedraud ar nopietnām deformācijām, taču – kaut kādas sāpes pie slodzes vai pie laikapstākļu maiņām locītavās var būt…» Tātad cilvēks ar to rēķinās un – nomierinās: «Jā, es saprotu, es vairs nedrīkstu pieļaut tik lielas slodzes kā agrāk…»
Dažas vietas, kur ultrasonogrāfijas speciālisti labi izmeklē locītavas.
- Veselības centrs 4.
- Medicīnas centrs ARS.
- Klīnika DiaMed.
- Klīnika Orto
- Mikroķirurģijas centrs.
- Valmieras slimnīca.
Agrīns artrīts. Faktori, kas prognozē slimības ieilgšanu
- Sievietes dzimums.
- Simptomu ilgums – ilgāk par 12 nedēļām.
- Liels sāpīgo un pietūkušo locītavu skaits.
- Simptomu parādīšanās plaukstas locītavās.
- Smēķēšana.*Paaugstināti akūtās fāzes rādītāji (C reaktīvais olbaltums, EGĀ)
- Paaugstināti autoantivielu titri vai reimotesti: pozitīvs RF un pozitīvas anti-CCP.
- Redzamas agrīnas locītavu erozijas rentgenogrammās.